
胰腺炎作为一种常见的消化系统急重症,近年来发病率呈明显上升趋势。据统计,全球急性胰腺炎年发病率约为13-45/10万人,其中约20%-30%会发展为重症胰腺炎,死亡率高达10%-20%。这种疾病不仅带来剧烈的腹痛、恶心呕吐等症状,还可能引发全身感染、器官衰竭等严重并发症。更值得关注的是,随着高脂饮食和酒精消费的增加,高脂血症性胰腺炎比例显著上升,且复发率居高不下。本文将从科学角度全面解析胰腺炎的发病机制、临床表现、最新诊疗策略及预防措施,帮助读者深入了解这一“沉默杀手”的防治要点。
一、认识胰腺:身体的“双功能工厂”
胰腺位于人体腹腔深处,横卧于胃的后方,紧贴脊柱前方,长约15-20厘米,呈扁平梭形。这个不起眼的器官却承担着人体两大关键功能:外分泌消化酶分解食物中的蛋白质、脂肪和碳水化合物;内分泌胰岛素和胰高血糖素调节血糖平衡。 胰腺的结构精巧而复杂,分为头、颈、体、尾四部分。头部被十二指肠环抱,尾部延伸至脾门。胰腺内部密布着两类功能组织:腺泡细胞负责分泌含多种消化酶的胰液,通过主胰管排入十二指肠;胰岛细胞(特别是β细胞)则分泌胰岛素等激素直接进入血液循环。这种独特的双功能结构使胰腺成为连接消化系统与内分泌系统的关键枢纽。
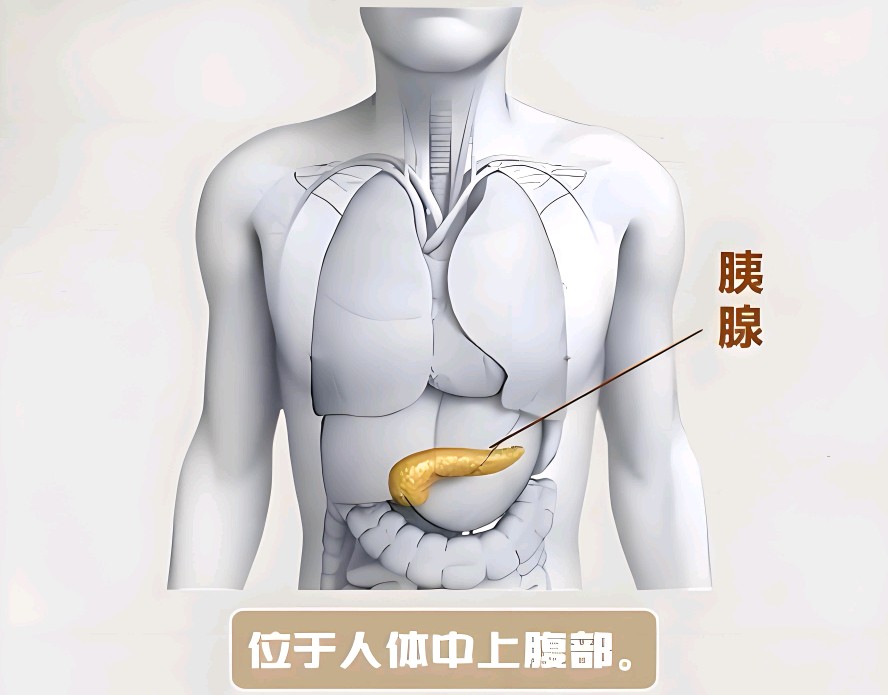
当胰腺正常工作时,我们几乎感觉不到它的存在。但当它“罢工”时——无论是急性炎症的突然爆发还是慢性损伤的悄然累积,都会给整个身体系统带来灾难性影响。了解胰腺的基本结构和功能,是认识胰腺炎发生机制的重要基础。
二、急性胰腺炎:突如其来的“炎症风暴”
1 、病因与发病机制
急性胰腺炎是胰腺的突发性炎症反应,其本质是胰腺内的消化酶被异常激活,导致胰腺自身及周围组织被消化的病理过程。这种“自我消化”现象引发了级联式炎症反应,轻则局部水肿,重则广泛坏死。
现代医学研究已明确多种致病因素:
•胆石症(40%):胆囊结石可能阻塞胆胰管共同通道,导致胆汁反流激活胰酶;
•酒精刺激(30%):乙醇及其代谢产物直接损伤腺泡细胞,同时引起Oddi括约肌痉挛;
•高脂血症(20%):甘油三酯>11.3 mmol/L时,游离脂肪酸对胰腺产生毒性作用;
•其他因素:手术创伤、药物副作用(如利尿剂、雌激素)、病毒感染等。
特别值得注意的是,高三酰甘油血症(HTG)性胰腺炎已成为我国第二大病因。这类患者常因血液中乳糜微粒堵塞胰腺微血管,导致局部缺血坏死。临床上甚至可见到患者血液呈“乳白色”的典型案例。
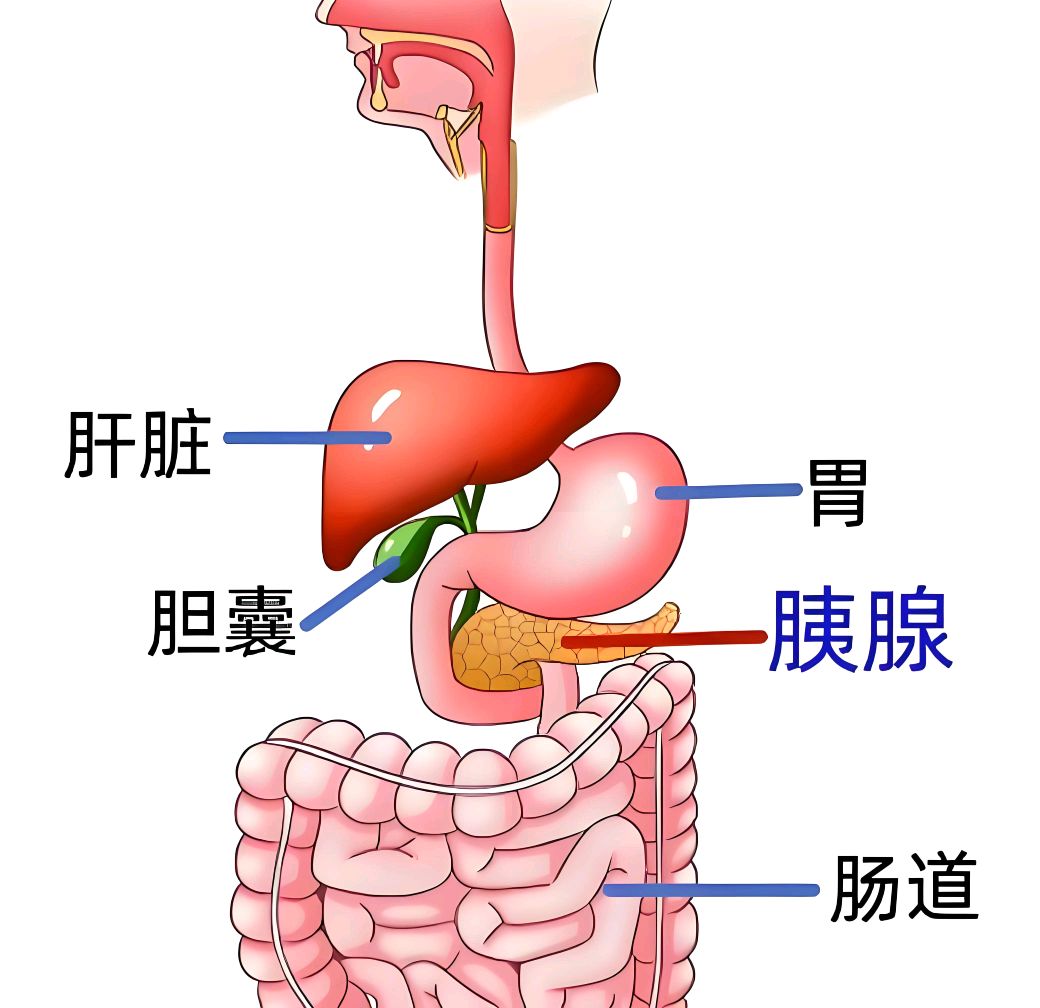
2 、临床表现与分型
•急性胰腺炎的典型三联征包括:
~剧烈上腹痛:持续性刀割样或胀痛,常放射至背部(约95%患者)
~顽固性呕吐:呕吐后腹痛不缓解(约90%)
~腹胀:因炎症导致肠麻痹(约85%)
根据严重程度,可分为:
•轻症急性胰腺炎(70-80%):仅器官功能轻度异常,1-2周内恢复
•重症急性胰腺炎(20-30%):伴持续器官衰竭(>48小时),病死率显著增高
全身性并发症是重症的重要标志,包括:
1.呼吸系统:急性呼吸窘迫综合征(ARDS)
2.循环系统:低血容量性休克
3.肾脏:急性肾损伤(肌酐>1.9 mg/dL)
4.代谢紊乱:低钙血症(<2.0 mmol/L)
3、 诊断与治疗进展
1. 诊断标准:
急性胰腺炎的诊断需满足以下三项中的两项:
~特征性上腹痛
~血清淀粉酶和/或脂肪酶>正常上限3倍
~影像学(CT/MRI)显示胰腺炎症改变
表:重症急性胰腺炎的评估指标

2 .现代治疗策略
急性胰腺炎的治疗已从传统手术转向多学科协作的个体化方案:
~早期液体复苏:发病24小时内输注平衡液2500-4000 mL,目标尿量0.5-1 mL/kg/h
~疼痛管理:首选哌替啶(50-100 mg肌注),避免吗啡致Oddi括约肌痉挛
~营养支持:轻症4天后可经口低脂饮食;重症需早期肠内营养(鼻肠管)
~并发症处理:感染性坏死首选经皮穿刺引流,必要时微创清创
对于高脂血症性胰腺炎,血浆置换成为重要手段,可快速降低甘油三酯水平。研究显示,发病72小时内进行血浆置换可使病死率从37%降至10%。
三、慢性胰腺炎:隐形的“器官破坏者”
1 、疾病进程与临床表现
慢性胰腺炎是胰腺持续性炎症损伤,导致不可逆的形态改变和功能衰退。其特征性病理变化包括腺泡萎缩、纤维组织增生和钙化形成。这一过程如同“沉默的破坏者”,早期症状隐匿,但后期可能导致胰腺内外分泌功能全面丧失。
•典型四联征包括:
~反复上腹痛:餐后加重,前倾坐位可缓解(85%)
~脂肪泻:粪便油腻恶臭,漂浮水面(30-50%)
~消瘦:因消化吸收障碍和摄食减少(60%)
~新发糖尿病:胰腺内分泌功能受损(30%)
特别值得注意的是,钙化性胰腺炎是慢性阶段的标志性改变,腹部X线可见沿胰管分布的星点状钙化影。这种钙化源于胰管内蛋白栓的钙盐沉积,是疾病进展的重要提示。
2 、综合治疗策略
慢性胰腺炎的治疗需采取阶梯式综合干预:
•基础治疗:
~绝对戒酒戒烟:酒精和尼古丁是疾病进展的首要危险因素
~疼痛管理:首选非甾体抗炎药,重度疼痛可用阿片类(需防成瘾)
~胰酶替代:餐时服用肠溶胰酶胶囊(25,000-40,000 IU脂肪酶)
•内镜干预:
~胰管狭窄可行内镜下支架置入
~胰管结石可采用体外震波碎石(ESWL)
•手术治疗:
~引流术(如Frey手术):适用于胰管扩张患者
~切除术(如Whipple手术):适于局部病变严重者
~全胰切除+自体胰岛移植:终极手段,可保留部分内分泌功能
营养支持是慢性胰腺炎管理的核心环节。患者需遵循“低脂高蛋白”原则(脂肪<30%总热量),同时补充脂溶性维生素(A、D、E、K)及维生素B12。建议每6-12个月监测骨密度,预防代谢性骨病。
四、预防策略:远离胰腺炎的“三道防线”
1 、饮食调整:科学“管住嘴”
胰腺健康的基石在于合理的膳食结构:
~严控脂肪摄入:每日脂肪<50g,避免油炸食品(炸鸡、薯条)、动物内脏、奶油制品
~限制精制糖类:含糖饮料、甜点等高糖食物可升高甘油三酯
~选择健康脂肪:用橄榄油替代动物油,增加深海鱼(富含ω-3脂肪酸)
~高纤维饮食:燕麦、豆类、蔬菜水果中的膳食纤维可结合胆汁酸
烹饪方式同样关键:推荐采用蒸、煮、炖等低温烹饪,避免烧烤产生的苯并芘等致癌物。实践“七分饱原则”,分餐制(每日5-6餐)可减轻胰腺负担。
2 、生活方式干预
~戒酒限酒:男性酒精≤40g/天(约白酒2两),女性更敏感应减半
~规律运动:每日30分钟有氧运动(快走、游泳)可降低甘油三酯20-30%
~压力管理:长期应激通过迷走神经影响胰腺分泌,冥想、音乐疗法可缓解
~谨慎用药:避免滥用利尿剂、糖皮质激素等胰腺毒性药物
3 、基础疾病控制
定期体检是早期发现高危因素的关键:
~胆道疾病:胆囊结石患者即使无症状,也应评估手术指征
~高脂血症:高危人群(TG>5.6 mmol/L)需使用他汀或贝特类药物
~糖尿病:胰岛素抵抗与胰腺炎风险呈正相关(HbA1c应<7%)
~甲状腺功能:甲减患者TSH每升高1 mIU/L,高甘油三酯风险增加20%
特别建议胰腺炎康复患者每3-6个月复查血脂、血糖及腹部超声,建立个体化随访档案。
五、诊疗新进展
1、 研究前沿
胰腺炎研究正迈向精准化与微创化:
~基因检测:发现SPINK1、CFTR等基因突变可预测遗传性胰腺炎
~生物制剂:抗IL-4/13药物(如Dupilumab)在抑制纤维化中展现潜力
~微创技术升级:内镜下超声引导清创术(EUS-NEC)创伤更小
~细胞治疗:间充质干细胞通过旁分泌机制减轻胰腺损伤
2025年发表的《高甘油三酯血症性急性胰炎急诊专家共识》首次提出“黄金72小时”概念,强调早期血浆置换联合肝素抗凝的优化方案。
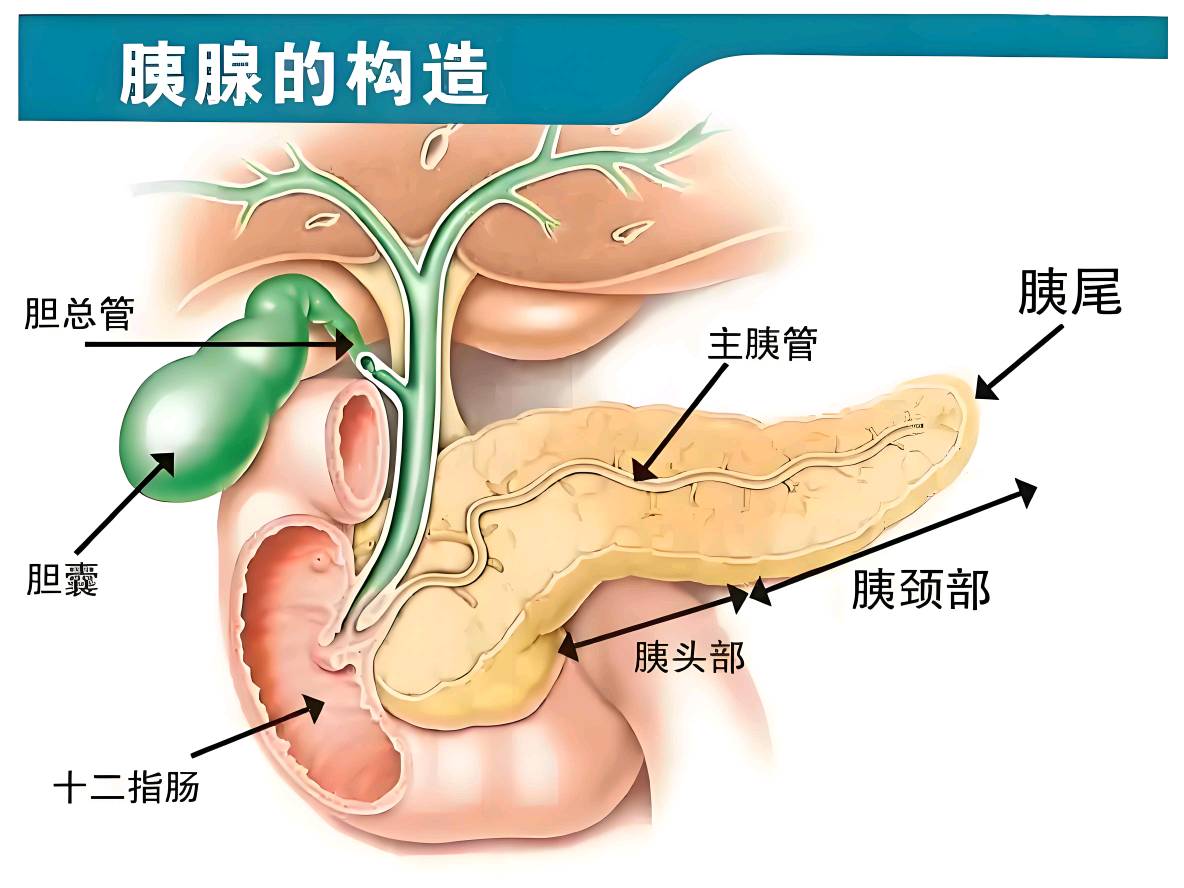
结语:
胰腺炎作为可防可控的疾病,其防治核心在于构建健康生活方式与规范诊疗体系。从避免暴饮暴食、控制血脂血糖,到出现症状时及时就医,每一环节都关乎疾病预后。医学进步正不断改写胰腺炎的治疗格局,但“预防优于治疗”仍是永恒真理。让我们从今日做起,守护好这个默默奉献的“幕后器官”,远离“胰”病之痛。
参考文献
1.中华医学会外科学分会胰腺外科学组. 中国急性胰腺炎诊治指南(2021). 中华外科杂志, 2021, 59(7):578-587.
2.高甘油三酯血症性急性胰腺炎诊治急诊专家共识. 中华急诊医学杂志, 2021, 30(8):937-947.