
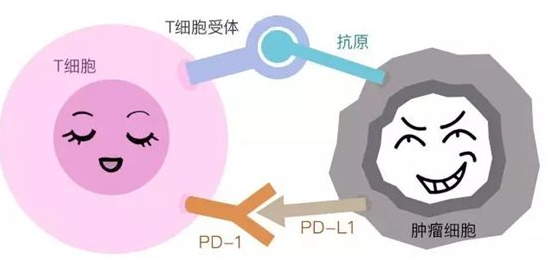
临床上最常见的免疫药物是PD-1和PD-L1,那有什么不PD-1和PD-L1同?
1 药物结构不同
PD-1抑制剂大多为IgG4抗体3,靶细胞为T细胞,PD-1抑制剂影响的是免疫T细胞的功能。IgG4抗体结构稳定性较差,因此几乎所有的PD-1抑制剂进行了修饰增加稳定性,不够完美的修饰,可能会导致不良反应的发生。
PD-L1抑制剂大多为IgG1抗体,靶细胞为肿瘤细胞,PD-L1抑制剂影响的是肿瘤细胞。IgG1单抗是最常用的单抗,半衰期长,稳定性好。
2 作用机制不同
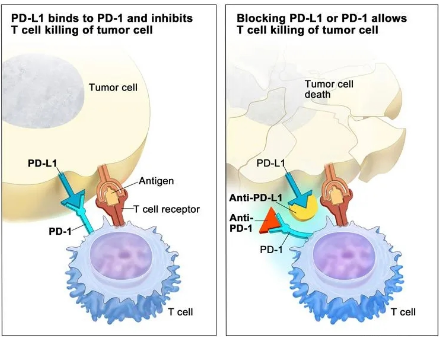
PD-1抑制剂与T细胞表面的PD-1相结合,阻断PD-1:PD-L1/PD-L2的结合,解除T细胞的活化和增值抑制,使肿瘤特异性T细胞处于活化状态,恢复T细胞的杀伤功能;PD-1抑制剂同时阻断了T细胞表面的PD-1与免疫细胞表面的PD-L1、PD-L2结合,增加潜在自身免疫反应风险。
PD-L1抑制剂相比PD-1抑制剂同时结合肿瘤细胞与抗原呈递细胞表面的PD-L1,整体免疫疗效更强,恢复T细胞介导的抗肿瘤免疫作用,且不影响PD-L2的生理功能;PD-L1抑制剂具有阻断肿瘤细胞表面PD-L1与T细胞表面B7-1的结合能力,有利于全面激活T细胞;抑制剂树突状细胞表面的B7-1分子与自身高表达的PD-L1结合,因而难以结合CD28启动免疫激活,PD-L1抑制剂解除DC细胞的自我抑制,进一步强化抗肿瘤免疫应答;PD-L1单抗定向阻断PD-L1与PD-1的结合,保留巨噬细胞PD-L2的功能,避免ILD等副作用的发生5。
3 不良反应发生率不同
免疫检查点抑制剂在提高对肿瘤细胞的杀伤作用的同时,活化的T细胞攻击正常组织、自身抗体增加,细胞因子增加等诱发自身免疫炎症,产生一系列免疫治疗相关不良反应(irAEs)。与PD-1抑制剂相比,PD-L1抑制剂的3级以上不良反应事件的发生率较低3,这可能和PD-L1抑制剂还保留了PD-L2通路有关,维持巨噬细胞PD-L2的局部稳态,减少相关不良反应的发生。
2019年JAMA Oncol上一项Meta分析纳入125项应用PD-1/PD-L1单药的临床研究,以评估PD-1抑制剂和PD-L1抑制剂治疗相关不良反应事件的发生率,研究数据显示:接受PD-1抑制剂治疗的患者3级及以上不良反应事件发生率高于接受PD-L1抑制剂的患者。