
城市和人一样,有它独特的气质。深圳的标签多而炫目,其生产力先进且源源无穷,其爆表的战斗力基于其无与伦比的人口结构。
最新数据显示,深圳人口平均年龄仅33岁。

荣耀和奇迹属于年轻的深圳人。只是,三十而立的他们既要玩命工作,又要优质孕育,生命不能承受之重。文献中10%-15%的不育症发病率,对于深圳育龄人群毫无违和感。
健康所系,性命相托。
作为医生,如果我们能够给深圳做点什么,那么,请让我们从关注一个约为5000人的群体开始。
他们,就是无精子症不育的兄弟们。

如果将无精子症视为一种疾病来统计它的发病率,那么,它不属于少见病,目前流行病学调查显示约占一般男性人群的1%,约为恶性肿瘤的总体发病率的4倍。只是,肿瘤科和肿瘤医院已经深入人心,而无精子症,即使对于医疗从业人士,也鲜有人知。
这种现象引人深思。它不仅是一个医学问题,也是一个社会问题。
长期以来,无精子症被认为是生育“癌症”,治疗充满各种困难和挑战,甚至被认为没有治疗价值,建议放弃治疗。直到卵泡浆内单精子注射术(ICSI)划时代诞生,使“给我们1条精子,还你们一个孩子”从理论上成为现实,无精子症的治疗才得到了重新审视,从而真正走进泌尿男科医生的视野。
即便如此,它并不为医生个体或医疗机构所热衷。因为无精子症不育的生育链条环环相扣,从诊断、评估到精子的获取、保存,再到辅助生殖治疗,需要多学科的参与,每一个环节都有别于普通学科的独立要求,且充满了不确定性。
依托生殖中心的强大平台,我们持续关注无精子症人群的生育问题和达成方案,构建无精子症的诊断和治疗体系。通过费米算法,不断微调模型变量,我们估算出深圳目前的无精子症人群约为5000人左右。
乍看之下,这个数据可能会引起惊呼和质疑,不排除存在商榷的空间,但绝对经得起推敲。事实上,在深圳1000万的常住人口、2000万的管理人口中,5000人实在不多(实际数量只会更多)。
只是,他们散落各处,各自寂寞。
一个Vlogger的故事
2019年下半年,我的微友圈里冒出一位玩抖音的女士,颜值与歌喉俱佳,和那些过度记录自己快乐的Vlogger不同,她的歌和歌声无不伤感。记得有一次她唱《光年之外》,眼泪潸然而下,令人动容:
缘分让我们相遇乱世之外
命运却要我们危难中相爱
也许未来遥远在光年之外
我愿守候未知里为你等待
……
我忘了她是谁,但出于惯性礼貌性点赞。
不曾想几分钟后,她主动和我私聊,开门见山说她老公是个无精子症患者。她困惑、失望、愤懑:怎么会没有精子?我们治疗很久了,吃了很多药,花了很多钱,为什么就治不好呢?现代医学不是很发达吗?我老公人生已失去方向,放纵颓废,歇斯底里,快要废掉了,我也很痛苦,你能帮帮我们吗?你有多大的把握呢……
我缄默,不甚澄静,一瞬间想拉黑她,但终于没有。
我克制地告诉她,可以预约就诊当面沟通。
后来我们在医院见面了。
挺阳光的小伙,第二性征良好,睾丸小(双侧均仅约3ml)而软,血FSH升高2倍多,AZF未见缺失,无疑是非梗阻性无精子症(NOA)。间断服用各种药物2年余,在不同省份两家医院做过2次睾丸活检,都没有发现精子。
男方的硕士学历为我们的沟通创造了便利,15分钟左右的沟通重新唤起了他的希望。为了让他理解疾病的研究进展和我们的治疗方案,他请求加我微信,随后我转发了数篇关于NOA研究进展的英文综述,包括临床研究和基础研究。1周后,他来院接受了显微取精术(Micro-TESE)。
故事的结局是,Micro-TESE术中获得3管精子进行冻存,历经一次ICSI,2次胚胎移植,他们成功孕育了一个小天使。
这是一个很典型、很励志的无精子症/NOA患者成功抱婴的故事。
限于篇幅,故事行文索然无味。我坚持讲这个故事,不仅是因为我的微友圈多了一位快乐的Vlogger,还因为它很有代表性。我的目的之一,是希望大家能够关注无精子症,认识无精子症诊断和治疗的不确定性。我浏览了近百篇英文文献,才决定熬夜写下这篇长文,就是想让大家正确地面对那份不确定性,充满希望,却不失理性。
缺乏沟通的诊断可能会给患者带来伤害
到目前为止,无精子症仍被定义为射出精液中没有发现精子。
2010年世界卫生组织第5版《WHO人类精液检查与处理实验室手册》推荐,两次精液离心(3000g离心15分钟)后取沉淀行高倍镜检查未发现精子,同时排除不射精和逆行射精等,即可诊断为无精子症。
每逢此时,我们都谨慎地向患者解释:这个诊断是指你的射出精液中没有精子,至于你的睾丸里有没有精子,需要进一步检查和评估。
患者困惑不已,我究竟有没有精子?
可以想象,如果你是一位患者,因为不育问题去看医生。1个小时后,你被告知精液中没有发现精子,被诊断为“无精子症”。这无异于当头一记闷棍,事关命运,某些事情尚未开始就已结束,势必引起极大的情感伤害。这种情感反应背后存在复杂的人文因素,它影响着我们的人生观和价值观,左右着我们的生活。更可怕的是,这种伤害可能会波及他的配偶、两个原生家庭,甚至影响人生。所以,医生要慎重诊断、深度沟通。

目前,人们通常将无精子症分为梗阻性无精子症(OA)和非梗阻性无精子症(NOA)。OA是指睾丸生精功能正常,但是精子的输出管道梗阻,使精子无法进入射出精液中。该类患者100%可以获得精子,理论上,他们与一般的不育患者生育几率相同。而NOA,这类患者的睾丸不能产生精子或只产生极少量精子,导致精液中找不到精子。多数时候,人们习惯于将无精子症等同于NOA,它更符合人们的思维习惯。如果说OA的诊断给患者造成的是虚惊一场,而NOA的诊断,则是真正的切肤之痛。
我们的数据表明,外院诊断为无精子症的患者,来我院寻求诊疗时,约7%-11%可通过精液离心镜检发现少量精子,诊断被修改为“隐匿精子症”。这无疑是鼓舞人心的事情。因为,只要精液中有少量精子,我们就有机会通过ICSI治疗获得自己的生物学后代。
0和1,才是世界上最远的距离。
无精子症的鉴别诊断十分重要
OA与NOA的治疗方法与结局迥然不同。所以一旦确诊无精子症,必须对患者睾丸的生精功能进行充分评估,以作出正确地鉴别诊断。盲目的药物治疗或者手术取精值得斟酌。
2018年美国ASRM与男性泌尿生殖协会合作委员会提出的一项指导意见认为,精浆生化、生殖道影像学检查(经直肠彩超、阴囊彩超等)、性激素测定(含抑制素B)以及遗传学检查(如Y染色体微缺失、外周血染色体核型分析、CFTR基因检查等)等对无精子症的鉴别诊断十分重要。对于一部分难以鉴别的患者,可考虑行诊断性睾丸活检术。
诊断性睾丸活检术具有积极的意义,它被认为是OA与NOA鉴别诊断的金标准,常应用于上述检查仍然难以明确诊断时。但是,对于NOA可能性大的患者,诊断性睾丸活检术的实施应谨慎。因其可能损伤睾丸内仅存的局灶性生精组织,影响后续手术取精的成功率,目前多主张与睾丸取精术同步进行。
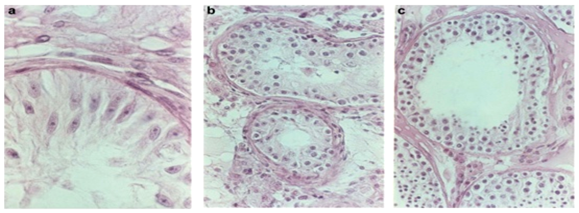
要特别指出的是,上述检查的目的是进行鉴别诊断,而不是进行病因分析。
大多数时候,病因分析对于无精子症的治疗意义有限。这不是医生的回避、敷衍或无能,也不是医生缺乏探索精神和责任心。友善地提醒患者不要沉溺于病因寻找,是希望患者从主观臆想和某种情绪中解脱出来,专注于问题的解决。
悉尼胡克说过,原因的原因不是原因。

梗阻性无精子症(OA)的治疗决策
梗阻性无精子症(OA)不育的治疗方案有两种:外科重建输精管道自然孕育和手术取精行ICSI治疗。
手术取精行ICSI治疗,取精方式简单、微创,且妊娠结局较理想,适用于所有OA的治疗。但该方案费用高昂,且女方需承受复杂的医疗干预。
随着显微外科吻合技术的发展,输精管梗阻和附睾梗阻引起的OA,接受外科重建手术的复通率及致孕率显著提高,且手术创伤小、费用低廉。一旦手术复通成功、精液质量理想,患者可根据意愿自然孕育后代。综合目前国内外文献报道,显微输精管吻合术(MVV)的复通率约70%-99.5%,致孕率约36%-92%;显微输精管附睾吻合术(MVE)的复通率约30%-90%,致孕率约20%-50%。

需要指出的是,选择外科重建手术之前,首先应评估配偶的生育力。
如果女方高龄,或者生育能力存在不可纠正或很难纠正的缺陷,辅助生殖是唯一的选择。只有女方生育力良好时,对患者睾丸生精功能、输精管道梗阻情况(原因、部位、数量、性质等)、手术复通的几率、精液可能改善的程度以及患者对子女数量的期待等因素进行综合评估,进而决定是否手术治疗才有意义。
复杂性输精管道梗阻、输精管道重建手术失败或梗阻复发,和睾丸内梗阻、先天性附睾缺失、先天性单侧/双侧输精管缺如(CUAVD/CBAVD)等不具备重建条件的OA患者,应通过手术取精获取精子行ICSI治疗。
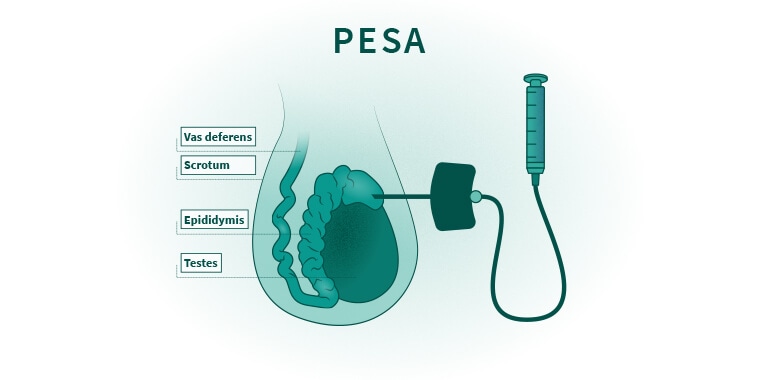

正确认识非梗阻性无精子症(NOA)的药物治疗效果
NOA的治疗是人类最具有挑战性的工作之一。
根据病因,NOA又可分为原发性NOA(睾丸性)和继发性NOA(睾丸前性)。
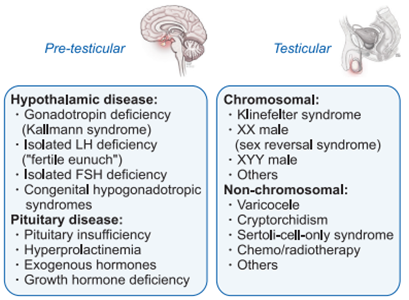
其中,继发性生精功能改变引起的NOA相对少见,常表现为低促性腺激素性性腺功能减退症(HH),治疗也相对简单。研究表明,先天性HH引起的NOA接受药物治疗后获得射出精子的比例约为80%,而后天获得性HH(感染、药物、手术或外伤等)引起的NOA几乎100%可通过药物治疗获得精子。
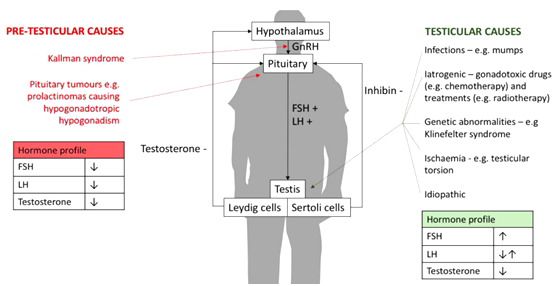
不幸的是,临床上以原发性NOA常见。
原发性NOA的药物治疗效果存在较大争议。至今为止,EUA、EAA的指南中,都没有对NOA的经验性内分泌治疗做出评价。2015版加拿大的指南中,直陈NOA的经验性内分泌治疗难以获益。2018年美国ASRM关于NOA的评估与管理意见一文指出,尽管研究显示部分NOA患者可能从EET治疗中获益,但无足够证据推荐将激素优化作为原发性生精功能衰竭(NOA)的标准治疗。


查阅文献,为数不多的国内外研究表明,对于特定的NOA患者,药物治疗后精液中出现精子的概率约为10%。
2012年BJUI发表Alayman Hussein的一项多中心研究纳入了目前最大样本量(612例)的NOA患者,以评估NOA患者接受激素优化治疗后对精子获取的影响。研究排除了有睾丸活检史、睾丸恶性肿瘤、精索静脉曲张、高泌乳素血症、甲状腺功能异常、接受放化疗的患者,有Clomiphene应用禁忌症和FSH水平高于正常高值1.5倍者(遗传学异常的患者因该标准自动被排除。作者注)也被排除在外。
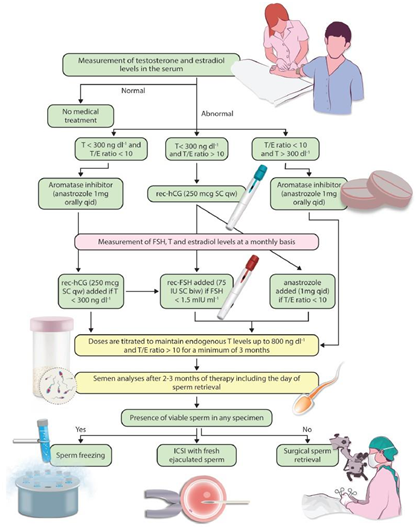
患者分为非药物治疗组(对照组,116人,直接接受显微手术取精)和药物治疗组(试验组,496人),药物治疗组给予Clomiphene治疗,并根据治疗后监测到的血清性激素(T和FSH)的反应分为4组,分别予以继续单用Clomiphene、Clomiphene+HCG、停用Clomiphene换用HCG+HMG治疗,治疗时间中位数4-6个月。结果显示:约11%(54/496)的患者(无组间差异)经过治疗后精液中出现了精子,442名未获得射出精子者接受显微手术取精的成功率约为57%,高于对照组的的33.6%。
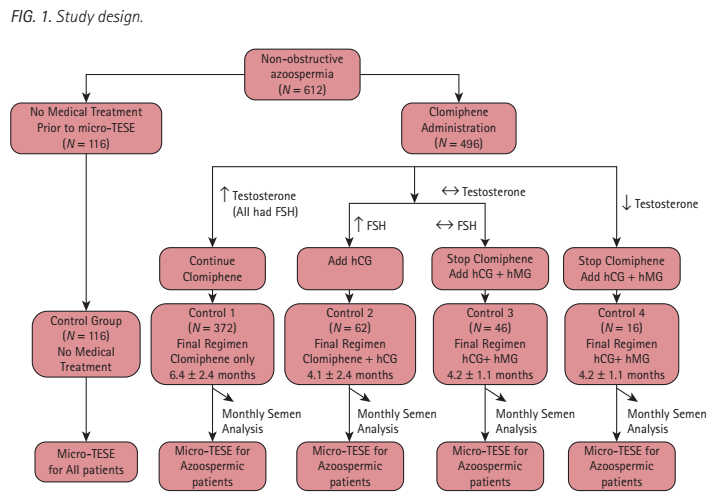
这篇文章的结论某种程度上代表了目前的业界观点:经验性药物治疗对于某些NOA患者可能有用,足够疗程的治疗后可以获得射出精子,或者提高后续接受显微手术取精的成功率。
一直以来,我们团队很重视精子发生的内分泌调控机制等基础理论的学习。我们清醒地认识到,人类对精子发生的调控机制的认知还很有限,也远非内分泌调控机制所能解释。不过,对于某些特定(T低下者)的原发性NOA患者,经验性内分泌治疗仍可能获益。我们中心总结了近7年的数据,结果显示有效率约为10%。国内其它中心大抵如此。
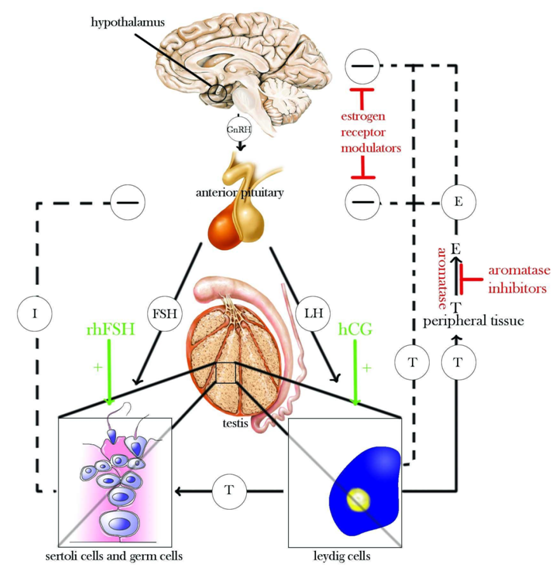
当然,也有文献持反对意见。

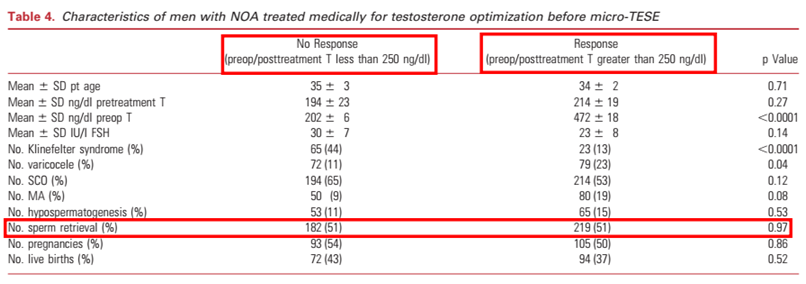
我们的经验之一是,鉴于诊断性睾丸活检术对原本脆弱的睾丸生精功能存在“雨打黄叶”的风险,无创、低廉、可重复的精液脱落细胞学检查对于选择患者进行内分泌治疗、监测疗效有一定的指导价值。而前期进行经验性内分泌治疗是否可以提高手术取精的成功率,这是一个难以回答的问题。
如Koji Shiraishi所言,我们之所以将NOA的内分泌治疗称为经验性的,而非特异性的,其中一个原因就是我们缺乏对诱导精子发生的内分泌调节机制的深入理解,揭示NOA的病理生理学机制,建立有效的NOA内分泌治疗方案的临床试验,需要使用严格的入组标准。
期待基础研究的突破性进展,并尽快跨越伦理、遗传及表观遗传的重重关山,为NOA的未来打开希望之窗。
对合并精索静脉曲张的NOA进行手术治疗可能获益
精索静脉曲张是NOA的常见病因之一。研究表明,约5%-10%的NOA合并不同程度的精索静脉曲张。但此类患者的精索静脉曲张,究竟是一种巧合伴发,还是引起睾丸生精功能衰竭的直接病因,目前尚无定论。
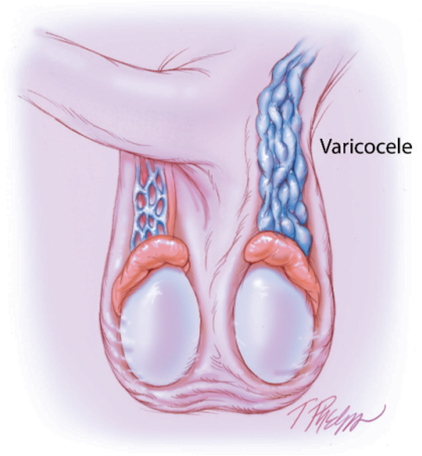
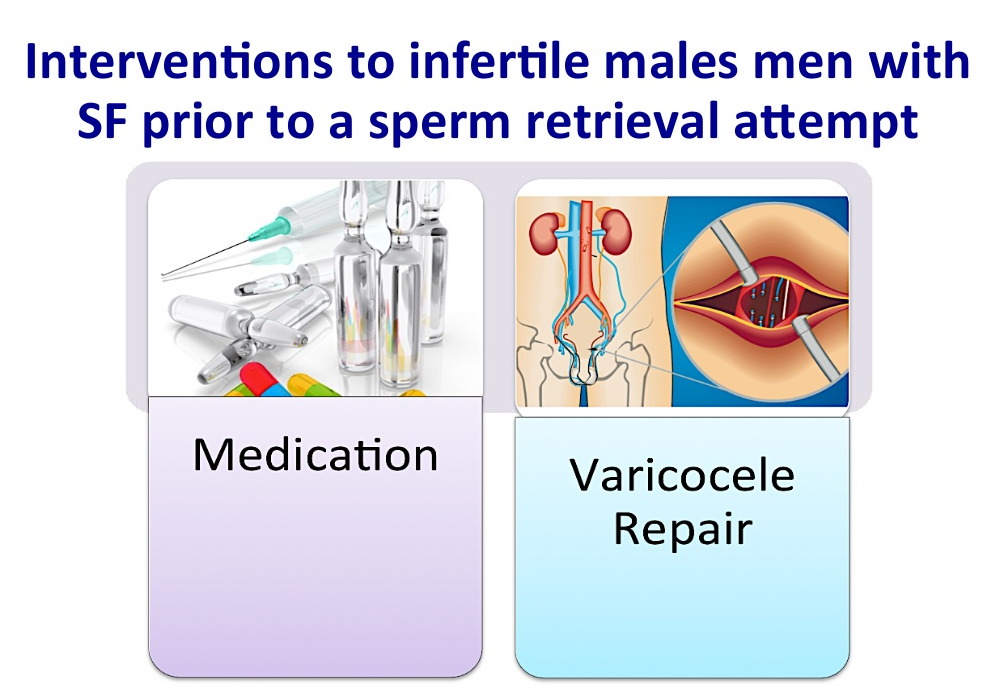
META分析显示,在排除遗传学异常后,合并精索静脉曲张的NOA患者,对精索静脉曲张进行手术治疗后,后约21%-55%的患者精液中发现活动精子,可使配偶自然受孕或获得精子行辅助生殖治疗;手术治疗的成功率与睾丸病理组织学结果有关,推荐术前行诊断性睾丸活检。进一步研究表明,该类患者手术治疗的远期疗效尚不明确,术后精液中出现精子者,后期约22%-56%出现无精子症复发,应及时冷冻保存精子。另有文献认为手术治疗可以显著提高该类患者手术取精的成功率。
手术取精行ICSI治疗是NOA不育最主要的治疗方案
大部分原发性生精功能衰竭引起的NOA,以及一部分药物治疗失败的继发性生精功能改变引起的NOA,均需尝试外科手术取精。
常用的手术取精方式主要有睾丸切开取精术(TESE)、睾丸穿刺抽吸取精术(TESA)、显微取精术(Micro-TESE)等。目前,TESE仍然是NOA最常用的取精方法。TESA简单易行,损伤小,术后并发症少而轻。但相对TESE,其获精率更低、获精数量少。究其原因,TESE和TESA都属于“随机”、“盲目”地获取生精组织,存在显著的方法学缺陷。
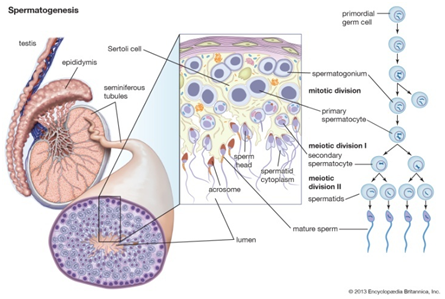
上世纪末,康奈尔大学男科学团队尝试将手术显微镜引入男科取精手术,即睾丸切开显微取精术(Micro-TESE),显著提高了手术取精的获精率,目前成为治疗NOA的核心技术。
2015年,一项目前最大样本量(共纳入15项研究共1890名NOA患者)的META分析显示,Micro-TESE的获精率约为TESE的1.5倍,TESE的获精率约为TESA的2倍。另有综述显示,非显微外科手术取精失败者约45%-57%可通过Micro-TESE成功获得精子。
但技术复杂、学习曲线长、需要特殊的手术设备、时间及经济成本较高等特点使Micro-TESE的推广应用受限。
十多年来,人们进行了大量研究,试图找到预测手术取精成功率的理想指标,可惜未能如愿。至今为止,仅从获精率的角度来看,除了无睾症、AZFa和/或AZFb缺失、46,XX男性性反转综合征的患者以外,Micro-TESE尚无公认的绝对禁忌症。例如,既往认为不可能获得精子的克氏综合征患者,目前文献报道显微手术取精的成功率可达50%左右,且95%的后代的染色体核型正常。
目前,人们正试图制作NOA动物模型,尝试应用多光子显微镜、超声探针、单细胞拉曼光谱、微流控技术等示踪技术来定位或寻找精子。我们拭目以待。
非梗阻性无精子症的研究进展
NOA患者经过治疗未能获得精子,或经ICSI治疗反复失败,一般推荐前往人类精子库寻求供精治疗或领养孩子。这显然不是满意的解决方案,不少患者的生活遭遇危机。常有患者关注、咨询NOA治疗的最新进展。
目前,利用未成熟生殖细胞(包括长形精子细胞和圆形精子细胞)行ICSI治疗的研究结果互相矛盾。尽管屡有文献报告成功分娩健康后代,但该方法的效率非常低下,且该方法可能存在的与基因印记疾病的潜在传播相关的伦理和生物学安全问题引发了人们的关切。因为人类精子是高度专门化的细胞,它们不仅向卵母细胞输送有优良生物学活性的父系DNA,而且为胚胎发育提供强有力的表观遗传学贡献。后者要求染色质包含足够多的调节因子,在传递到卵母细胞时,这些调节因子可以驱动基因向激活或沉默的方向发展。表观基因组的变化会影响基因表达,少数参与精子发生的基因是接受表观遗传基因调控的。
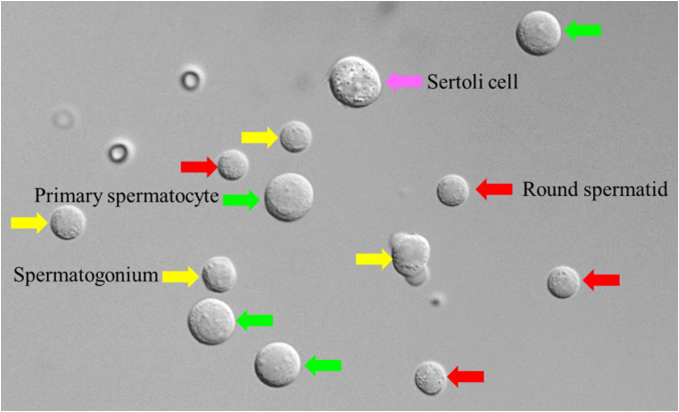
辅助生殖技术需要成熟的生殖细胞,生物技术成为保持生物学父权、拯救NOA患者生育能力的一种极具价值的工具。目前的研究工作主要集中于对睾丸里存在的不成熟生殖细胞进行诱导分化,或从体细胞中诱导衍生精子。日本科学家利用小鼠胚胎干细胞诱导出原始生殖细胞,在小鼠睾丸移植后成功分化为精子。在人类中,利用体外精子衍生技术,已经从体细胞来源的多能干细胞中获得了人类单倍体样细胞的形成。尽管临床应用尚遥不可期,但我们有理由相信,假以时日,一切都会迎刃而解。
The End.

宋明哲 副主任医师
个人简介:
深圳中山泌尿外科医院 中西医结合男科中心 副主任、后备学科带头人
中国优生科学协会生殖医学与生殖伦理学分会委员、辅助生殖技术评估学组委员,中国性学会妇幼保健男科分会委员,广东省临床医学会男性健康专业委员会常委,广东省精准医学应用学会生育力保护分会常委,广东省医学会男科分会委员及显微学组成员,广东省临床医学会—华南名医联盟签约会员,广东省医学会生殖医学分会男科学组成员
擅长领域:
擅长男性不育症(无精子症、少弱畸形精子症、精子DNA碎片异常、精索静脉曲张等)、前列腺疾病、性功能障碍、阴茎阴囊疾病(含外生殖器整形)、泌尿系统结石等泌尿男科疾病的诊治。目前致力于精子发生的内分泌调控、男性不育的经验性内分泌治疗、睾丸病理等男性不育课题的相关研究,对非梗阻性无精子症不育的经验性内分泌治疗,精索静脉曲张、梗阻性/非梗阻性无精子症不育的显微外科治疗有丰富经验。
学术成果:
多次参加国内外学术交流活动。先后主持、参与科研课题5项,发表论文20余篇,其中SCI收录4篇(最高IF=8.786),申请发明专利2项。受中华医学会生殖医学分委托,执笔完成《无精子症不育的诊断和治疗中国专家共识》(2023);在由中华医学会男科学分会和JoVEJournal联合举办的2022年度第二届CAA-JoVE全国男科创新手术技术视频比赛中获得“技术创新性视频奖(Honorable Mention)”。